Durante la marcha, si realizamos un análisis biomecánico de ésta, existen varios momentos sobre los cuales la flexión dorsal de tobillo se ve implicada de manera activa, de distintas maneras (excéntrica, concéntrica e isométrica), dependiendo en la fase en la que se encuentre el tobillo a analizar.
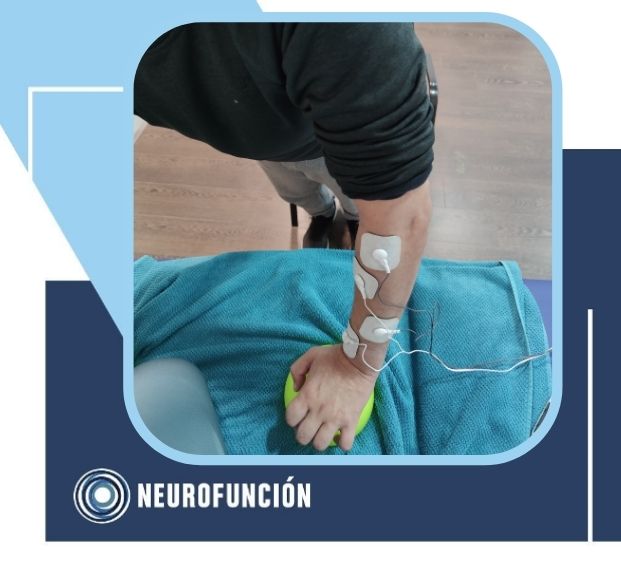
Es por ello, que el análisis junto con un razonamiento clínico por parte del terapeuta, realizaremos un trabajo específico para conseguir los benefícios más óptimos para el desarrollo funcional del tobillo afecto. Es por ello, que nos interesa la siguiente revisión de Wist y colaboradores (1) donde se realizó una revisión sistemática de diez estudios, incluyendo a 355 pacientes, donde se analiza el entrenamiento progresivo de fuerza junto con entrenamiento de tareas específicas, estimulación eléctrica funcional y el ejercicio aeróbico de alta intensidad, en referencia al tobillo. Estas intervenciones mostraron un efecto estadísticamente significativo sobre la fuerza y la funcionalidad, prueba Timed Up-and-Go, y sin embargo no modificaron los patrones de la marcha.
La evidencia actual sugiere que la fuerza de los dorsiflexores del tobillo tiene una correlación más fuerte con la velocidad de la marcha en comparación con otros grupos de músculos de las extremidades inferiores. En consecuencia, puede ser beneficioso concentrarse en aumentar la fuerza de los flexores dorsales del tobillo para mejorar la velocidad de la marcha después del ACV. (2)
Otro dato curioso, en cuanto los pacientes no puedes realizar una contracción correcta de la dorsiflexión de tobillo, estudios sugieren que el comportamiento biomecánico de las articulaciones de la cadera y el tobillo durante la fase de balanceo en el ciclo de la marcha están íntimamente relacionados en ACV, de tal manera que la estrategia de compensación ante la falta de movilidad activa del tobillo proviene de la cadera. También se sugieren que existen dos estrategias: si hay suficiente dorsiflexión del tobillo, se requiere menos flexión de la cadera (estrategia distal), mientras que si se reduce la dorsiflexión, se compensa con un aumento en la flexión máxima de la cadera (estrategia proximal). (3)
Bibliografia: